راهنمای جامع آزمایش کشت زخم، چرا انجام میشود؟ چگونه نمونهگیری کنیم؟
آزمایش کشت زخم یکی از روشهای تشخیصی مهم در پزشکی است که برای شناسایی میکروارگانیسمهای موجود کاربرد دارد و عامل عفونت به دقت شناسایی خواهد شد. پزشک پس از انجام این کار نسبت به درمان و تجویز داروی مناسب اقدام میکند.
✅ تایید شده توسط کلینیک زخم
فهرست محتوا
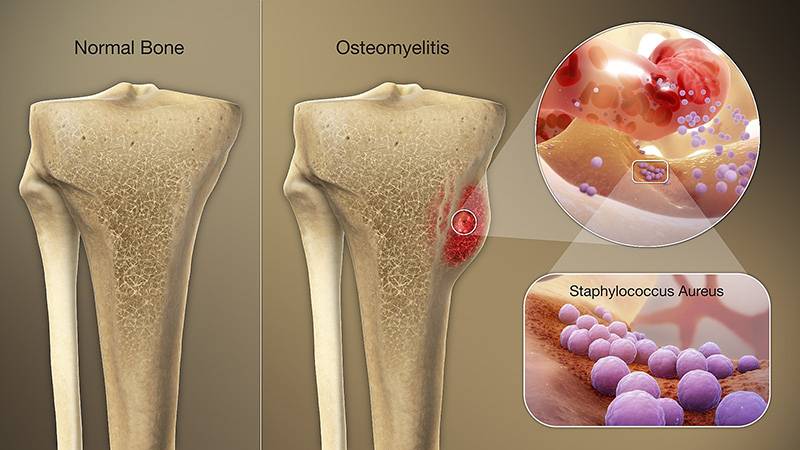
کشت زخم چیست و چرا اهمیت دارد؟
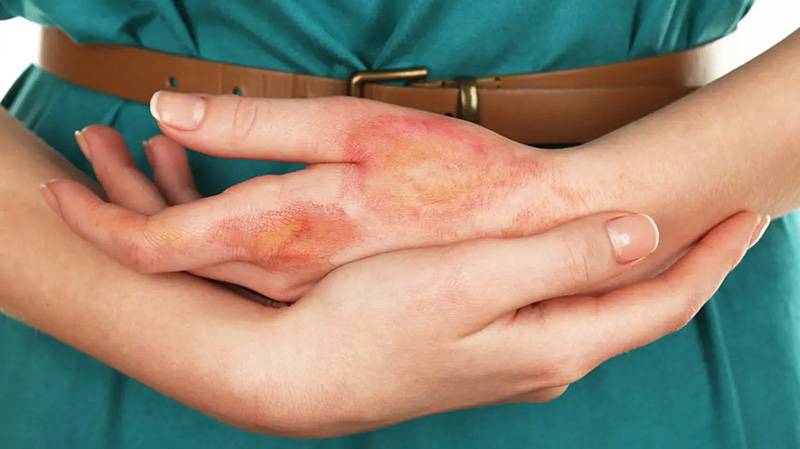
عفونت زخم باعث ایجاد پاسخ ایمنی بدن میشود و باعث التهاب، آسیب بافت و همچنین کند شدن روند بهبود زخم میشود. بسیاری از عفونت ها به خودی خود برطرف میشوند، مانند خراش یا فولیکول موهای آلوده. سایر عفونت ها در صورت عدم درمان شدیدتر میشوند و نیاز به مداخله پزشکی دارند. پوست اولین خط دفاعی بدن است که سطح آن توسط یک فیلم نازک و اسیدی ساخته شده توسط غددهای چربی به نام منتل اسید محافظت میشود.
این لایه اسیدی یک مانع پویا است که pH پوست را تنظیم میکند و میکروارگانیسم هایی به نام فلور طبیعی را حفظ میکند که به جلوگیری از ورود عوامل بیماری زا به بدن کمک میکنند. هنگامی که پوست آسیب ببیند یا سیستم ایمنی بدن به خطر بیفتد، هر یک از میکروارگانیسم هایی که در سطح پوست کلونی تشکیل میدهند یا به بستر زخم وارد میشوند میتوانند باعث عفونت زخم شوند. شواهد بالینی عفونت زخم شامل تب، اریتم یا قرمزی، ورم، افزایش درد و ترشحات چرکی میباشد.
با این حال، تشخیص علائم عفونت در زخم های مزمن یا بیماران ناتوان ممکن است دشوارتر باشد. در چنین وقتهایی میتوان از آزمایشهایی همچون کشت زخم استفاده کرد. همه ی زخم ها به کشت زخم نیاز ندارند. مخصوصا زخم های حاد جز این دسته ای هستند که نیاز به کشت ندارند باید به صورت کامل شسته شوند و روزانه طبق نظر کارشناسان پانسمان شوند.
اما زخم های مزمن در صورتی که علایمی دال بر عفونت در آنها دیده شود چه برسد سیستمیک (تب و لرز و…) و یا لوکال باید کشت زخم ارسال شود تا بموقع آنتی بیوتیک های لازم شروع شود.
This test looks for bacteria or other organisms in a wound. The test is used to find out if a wound is infected. It can also see the type of organism that’s causing the infection. This test is done with a small sample of tissue or fluid from a wound. The sample is collected and sent to the lab. It is then put into a small dish with a substance that helps organisms grow. This is known as a culture. After a period of time, the dish is checked to see what is growing.
این آزمایش برای بررسی وجود باکتریها یا سایر موجودات در زخم انجام میشود. هدف این آزمایش مشخص کردن وجود عفونت در زخم و شناسایی نوع موجودی است که باعث عفونت شده است. این آزمایش با نمونه کوچکی از بافت یا مایع زخم انجام میشود. نمونه جمعآوری شده و به آزمایشگاه ارسال میشود. سپس نمونه در یک ظرف کوچک که دارای مادهای است که به رشد موجودات کمک میکند، قرار داده میشود. این فرآیند به عنوان کشت شناخته میشود. پس از مدتی، ظرف بررسی میشود تا میزان رشد موجودات مشخص شود.
healthlibrary.overlakehospital.org

طبقهبندی تخصصی انواع زخم بستر از درجه یک تا چهار
چگونگی تشخیص عفونتها با این آزمایش
کشت زخم برای تعیین وجود عوامل بیماریزا در بیماران مشکوک به عفونت زخم انجام می شود. عفونت های زخم اغلب به وسیله ارگانیسمهای چرکزا بوجود میآید، که ممکن است باکتریایی، قارچی یا انگلی باشد. کلیه کشت ها را باید پیش از آغاز درمان آنتی بیوتیکی انجام داد.
در غیر این صورت آنتی بیوتیک ممکن است در رشد میکروب در آزمایشگاه تداخل ایجاد نماید. با این وجود در مواردی نه چندان اندک پزشک تمایل دارد که درمان آنتی بیوتیکی را پس از انجام کشت زخم، اما پیش از گزارش نتایج کشت آغاز نماید.
در اینگونه مواقع، انجام یک رنگ آمیزی گرم برای لام حاوی گستره نمونه، بسیار مفید است و در کمتر از ۱۰ دقیقه گزارش خواهد شد.
به طور کلی تمام اشکال باکتریها را به دو گروه گرم مثبت (آبی رنگ) یا گرم منفی (قرمز رنگ) طبقه بندی می کنند. همچنین آگاهی از اشکال ارگانیسم ( مانند کروی، میله ای) نیز می تواند برای تشخیص تجربی ماهیت عامل عفونی بسیار مفید باشد. اغلب ارگانیسمها نیاز به زمانی حدود ۲۴ ساعت دارند تا در محیط کشت رشد کنند و گزارش مقدماتی پس از این مدت آماده می شود. گاهی ۴۸ تا ۷۲ ساعت زمان برای رشد و تشخیص ارگانیسم مورد نیاز است. پس از درمان آنتی بیوتیکی مناسب، کشت ممکن است تکرار شود تا درمان کامل عفونت ارزیابی گردد.

چه زمانی به آزمایش کشت زخم نیاز است؟
کشت زخم یا بافت نرم هنگامی ضرورت می یابد که زخم یا بافت نرمی دارای علائم عفونت ( مانند قرمزی، گرمی، تورم و درد) باشد. در بیماران پس از عمل که دچار تب مداومی با علت ناشناخته می باشند، محل زخم را حتی اگر علائمی دال بر عفونت وجود نداشته باشد، باید مورد بررسی قرار داد و کشت نمود.
هرگونه ترشح خودبخود از یک زخم یا بافت نرم باید کشت داده شود تا عفونت جهت درمان و حساسیت آنتی بیوتیکی تشخیص داده شود و مناسب بودن اقدامات احتیاطی مربوط به ایزولاسیون زخم و پوست اثبات گردد.
| موارد نیاز به کشت زخم یا بافت نرم | توضیحات |
|---|---|
| زخم یا بافت نرم با علائم عفونت | قرمزی، گرمی، تورم و درد |
| بیماران پس از عمل با تب مداوم و علت ناشناخته | حتی در صورت عدم وجود علائم ظاهری عفونت |
| وجود هرگونه ترشح خودبخود از زخم یا بافت نرم | برای تشخیص عفونت، تعیین حساسیت آنتیبیوتیکی و تأیید نیاز به اقدامات ایزولاسیون |
۷ روش خانگی موثر برای کمرنگ کردن جای زخم
این آزمایش چه انواعی دارد؟
همانطوری که در بالا نیز به آن اشاره کردیم، آزمایش کشت زخم برای تشخیص باکتریها یا سایر میکروارگانیسمها که ممکن است منجر به عفونت زخم شوند، کاربرد دارد. این آزمایش انواع مختلفی دارد که از جمله آنها میتوانیم به موارد پایین اشاره کنیم:
1. کشت ساده زخم
در این آزمایش، نمونهبرداری با سواب از سطح زخم انجام میشود تا باکتریهای هوازی شایع شناخته شوند. این روش یکی از سادهترین و متداولترین راهکارها برای کشت است.
2. کشت عمقی زخم
در این روش، از بافتهای عمیقتر زخم نمونهبرداری انجام میشود تا عفونتهای عمیق و مقاومتر شناسایی شوند. این آزمایش اغلب توسط پزشک با بیوپسی بافتی انجام میشود.
3. کشت بیهوازی
کشت بیهوازی برای تشخیص باکتریهای بیهوازی مانند گونههای کلستریدیوم و باکتروئیدس که در غیاب اکسیژن رشد میکنند، کاربرد دارد. این نوع آزمایش نیازمند محیط کشت مخصوص و شرایط ویژه نگهداری است.
4. کشت قارچی
کشت قارچی برای تشخیص عفونتهای قارچی در زخم استفاده میشود، عفونتهایی مانند کاندیدا و درماتوفیتها به گونههای قارچی معروفند که در زخم رشد میکنند. برای کشت، از محیطهای کشت اختصاصی استفاده میشود.
5. کشت مایکوباکتریایی
برای تشخیص مایکوباکتریومها (مانند عامل سل) ضروری است و نیازمند روشهای خاص و زمان طولانیتر برای رشد خواهد بود.
6. آزمایش حساسیت آنتیبیوتیکی (آنتیبیوگرام)
در این تست، به راحتی میزان حساسیت یا مقاومت باکتریهای جدا شده به آنتیبیوتیکهای مختلف ارزیابی میشود و بهترین آنتیبیوتیک برای درمان انتخاب خواهد شد.

راهنمای قدمبهقدم برای نمونهبرداری در این آزمایش
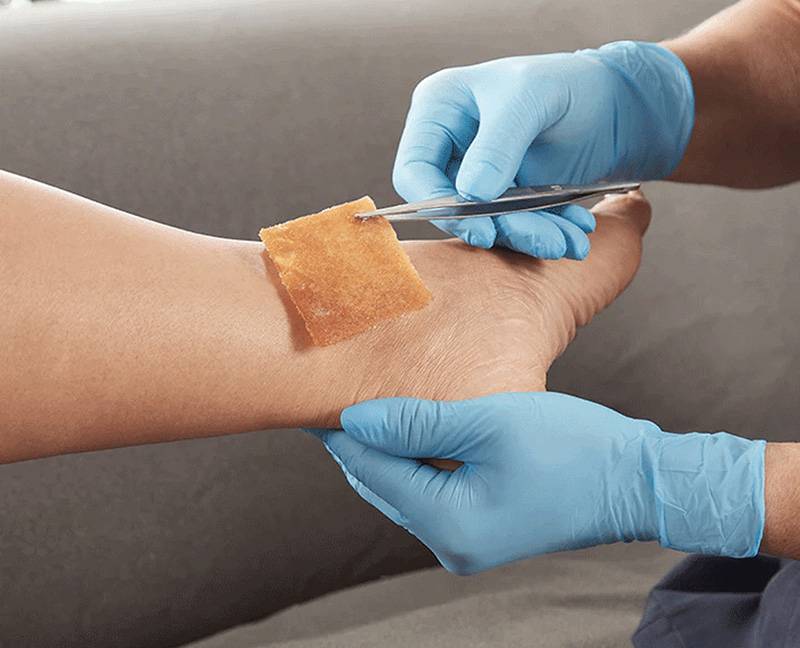
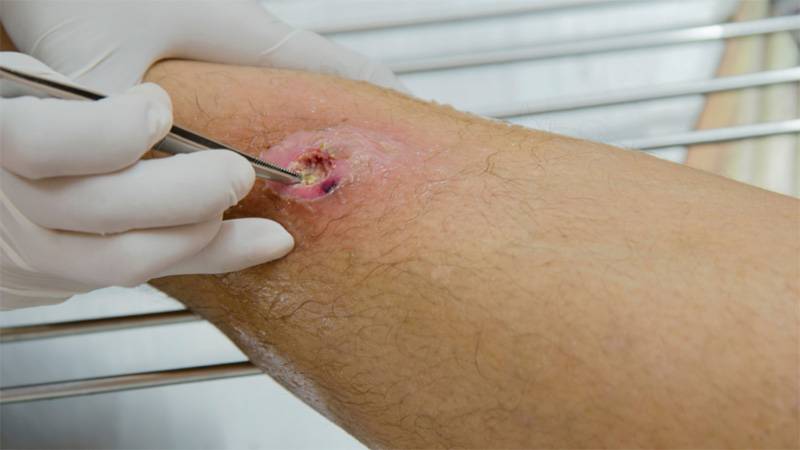
بهتر است در اولین جلسه معاینه زخم از آن نمونه جهت کشت آزمایشگاهی تهیه کرد. برداشت نمونه سواپ میکروبی جهت تشخیص میکروارگانیسم های عفونی زخم به تنهایی ارزشی ندارد. این نوع سواپ تنها آلودگی میکروبی سطح زخم را مشخص می کند.
در ابتدا باید با استفاده از محلول و یا مواد پاک کننده زخم، زخم را شستشو دهید و اشیای خارجی موجود در آن را خارج کنید. شستشو می تواند توسط محلول با فشارزیاد با استفاده از سرنگ و یا به همراه گاز استریل انجام شود. با این عمل ممکن است به بافتهای تازه تشکیل شده نیز آسیب وارد شود بنابراین بهتر است به آرامی با اعمال فشار موثر محلول شستشوی زخم را به کار برد.
استفاده از بتادین، اسید استیک، پراکسید هیدروژن (آب اکسیژنه) و هیپوکلریت سدیم جهت شستشوی معمول زخم توصیه نمی شوند چرا که تحقیقات گسترده پزشکی نشان داده است که این مواد اثرسمی و کشنده بر روی بافتهای تازه تشکیل شده زخم داشته و از تشکیل بافت جدید در زخم جلوگیری می نمایند.اما درزخم های عفونی” درمان عفونت بر درمان زخم ارجح است”. در جدول پایین، مراحل کشت زخم را برای شما ارائه کردیم:
| مرحله | اقدامات |
|---|---|
| 1. آمادگی قبل از نمونهبرداری | – جمعآوری تمام وسایل استریل مورد نیاز اطمینان از استریل یا یکبار مصرف بودن وسایل آماده کردن برگه آزمایش |
| 2. تمیز کردن زخم | – شستشو با سرم شستشوی معمولی یا آب لولهکشی شهری پاک کردن ترشحات، بافتهای مرده و اجسام خارجی |
| 3. روشهای نمونهبرداری | – برداشت نمونه از بافت زنده (بیوپسی)- آسپیراسیون مایع داخل زخم- سواپ میکروبی (به تنهایی کافی نیست) |
| 4. انتقال نمونه | – قرار دادن نمونه در محیط مناسب- برچسبگذاری صحیح نمونه |
| 5. ارسال به آزمایشگاه | – انتقال سریع نمونه به آزمایشگاه- حفظ شرایط نگهداری مناسب |
| 6. بررسی ضرورت آنتیبیوتیک | – بررسی نیاز به آنتیبیوتیک موضعی یا سیستمیک- مشاوره با متخصص عفونی در صورت نیاز |
| 7. پیگیری نتایج آزمایش | – بررسی نتایج کشت و آنتیبیوگرام- تنظیم درمان براساس نتایج |
| 8. مراقبتهای بعدی زخم | – پانسمان مناسب- بررسی منظم وضعیت زخم- تعویض پانسمان طبق برنامه |
| 9. مستندسازی | – ثبت تمام اقدامات انجام شده- عکسبرداری از زخم (در صورت لزوم) |
با اسیدهای چرب ضروری برای بهبود زخم آشنا شوید
چند نکته مهم
نمونهبرداری از زخم و کشت چند نکته مهم دارد که با رعایت آنها میتوانید نتیجه بهتری از کشت زخم بگیرید:
✅ بهترین روش نمونهبرداری، آسپیراسیون ماده چرکی سلولدار از عمق زخم با سرنگ استریل پس از ضدعفونی کردن اطراف زخم است.
✅ گزیدگیهای تازه را کشت ندهید، زیرا عامل عفونت ممکن است یافت نشود.
✅ نمونهبرداری از زخمهای عمیق باید از عمیقترین قسمت ضایعه و پس از ضدعفونی سطح با الکل ۷۰٪ و تنتورید ۲٪ انجام شود.
✅ از آلوده شدن نمونه با میکروبهای سطح زخم جلوگیری کنید.
✅ در صورت مشکوک بودن به ارگانیسم بیهوازی، از سیستم حمل بیهوازی استفاده کنید.
✅ نمونه کشت را قبل از شستشو و ضدعفونی کردن زخم بگیرید.
✅ اگر قبلاً پماد یا محلول آنتیبیوتیک روی زخم استفاده شده، آن را چند ساعت قبل از نمونهگیری با آب یا سالین استریل پاک کنید.
✅ مصرف هرگونه داروی مؤثر بر نتایج آزمایش توسط بیمار را در برگه آزمایشگاه ذکر کنید.
✅ نمونه را باید در زمان ایدهآل کمتر از ۳۰ دقیقه به آزمایشگاه انتقال دهید.
✅ در صورت مشاهده چرک در زخم، بیمار را بلافاصله تحت احتیاطهای ایزولهسازی پوست و زخم قرار دهید و نیازی به صبر کردن برای گزارش آزمایشگاه نیست.
سوالات متداول
کشت زخم چیه اصلاً؟ 🧐
کشت زخم یه روش تشخیصی هست که پزشک نمونهای از ترشحات زخم رو برمیداره و به آزمایشگاه میفرسته تا مشخص بشه چه میکروبهایی توی زخم وجود دارن! 🦠
چرا باید کشت زخم انجام بدم؟ 🤷♀️
وقتی زخمت عفونی شده، با کشت دقیقاً مشخص میشه چه نوع باکتری یا قارچی باعثش شده و کدوم آنتیبیوتیک روش اثر داره. اینجوری درمان دقیقتر میشه! 💊✨
چه موقع نیاز به کشت زخم دارم؟ 🤒
زخمت چرکی شده باشه 🩸
تب داشته باشی 🌡️
قرمزی و گرمای اطراف زخم زیاد باشه 🔴
زخمت خوب نشه یا بدتر بشه 📉
بیماری زمینهای مثل دیابت داشته باشی 🍬
قبل از کشت زخم نباید چه کارهایی انجام بدم؟ ⚠️
زخم رو با آنتیبیوتیک موضعی تمیز نکن
خودسرانه آنتیبیوتیک مصرف نکن
پانسمان زخم رو درست قبل نمونهگیری عوض نکن
به پزشکت بگو اگه قبلاً آنتیبیوتیک مصرف کردی 💬
نتایج چی نشون میده؟ 🔍
نوع باکتری یا قارچ
تعداد تقریبی میکروبها
آنتیبیوتیکهایی که روی این میکروبها اثر دارن (تست حساسیت آنتیبیوتیکی) 💯
بعد از کشت زخم چیکار کنم؟ 🤲
طبق دستور پزشک پانسمان رو عوض کن
علائم عفونت رو زیر نظر داشته باش
داروهات رو سر وقت مصرف کن ⏰
اگه زخمت بدتر شد حتماً به پزشکت خبر بده 📞
چطور از گسترش عفونت جلوگیری کنم؟ 🛡️
دستهات رو مرتب بشور 🧼
زخم رو تمیز و خشک نگه دار
پانسمان رو طبق دستور عوض کن
از دستکش استفاده کن اگه با زخم تماس داری 🧤