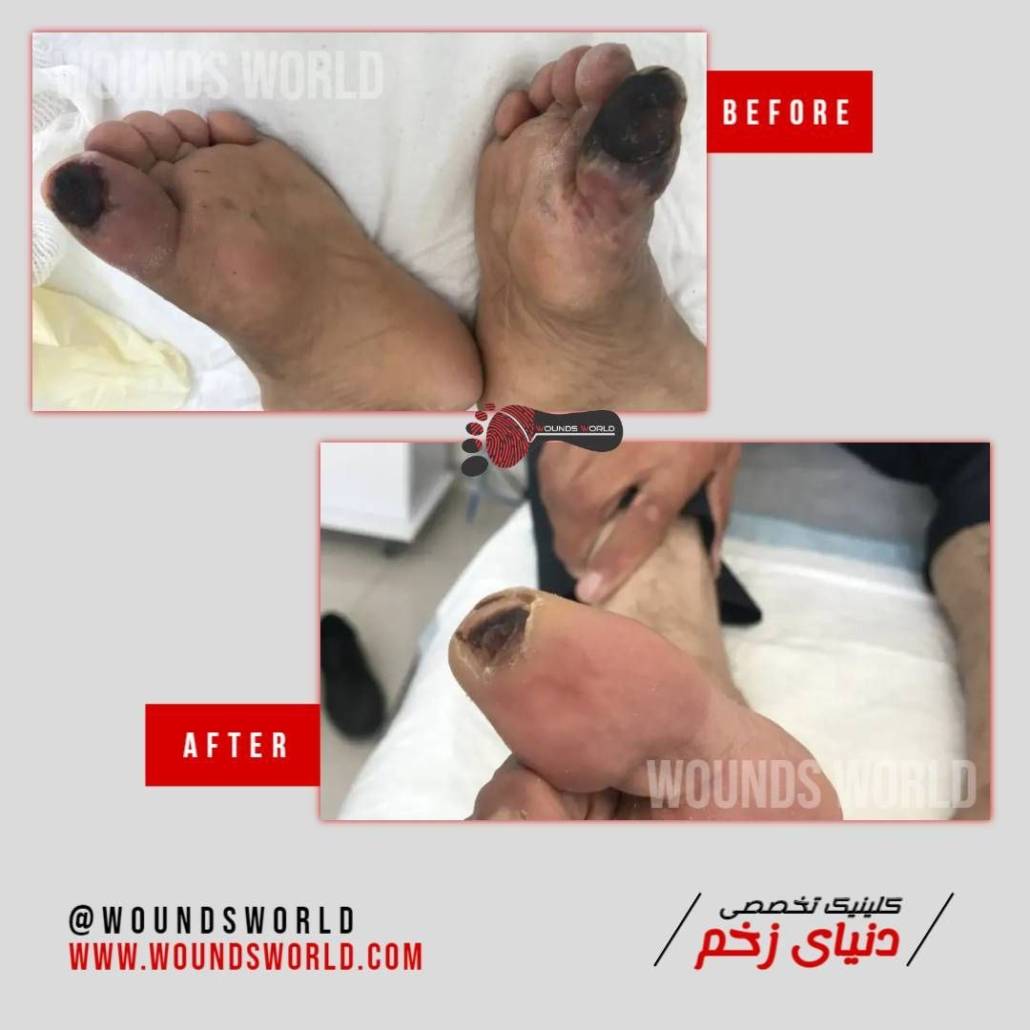
درمان قطعی زخم سوختگی | بازگردانی کامل سلامت پوست شما
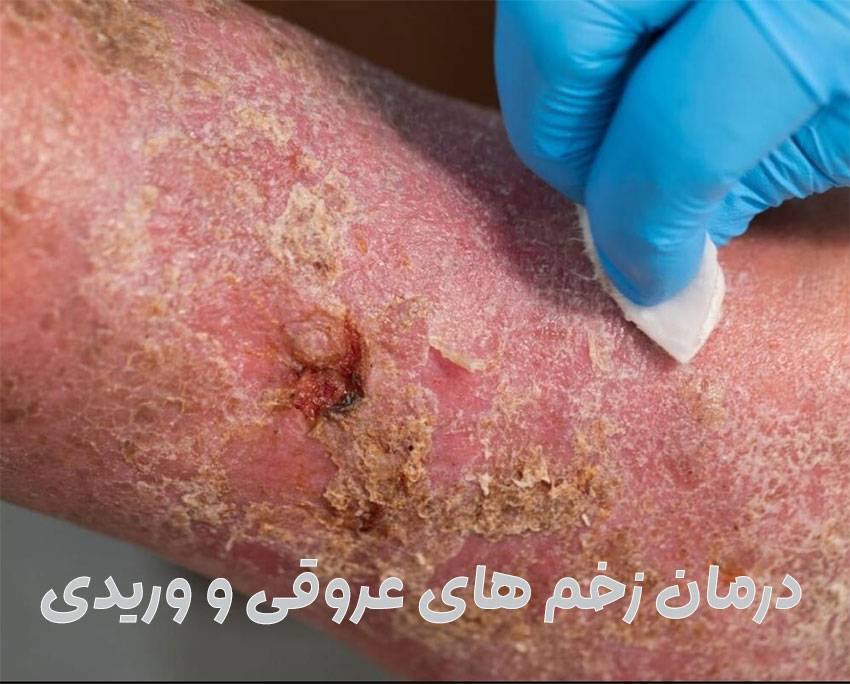
درمان قطعی زخم سوختگی ، و اما سوختگی که یکی از آسیبهای شایع پوستی است که درمان صحیح و سریع آن، تأثیر مستقیم بر کاهش عوارض ماندگار دارد. مدیریت زخم سوختگی شامل اقدامات اولیه (شستشو، خنککردن و پانسمان)، درمانهای دارویی (پمادهای آنتیبیوتیک، کرمهای ترمیمکننده) و روشهای پیشرفته (پانسمانهای نوین، پیوند پوست و لیزردرمانی) است. در این راهنمای جامع، ضمن معرفی انواع سوختگی و درجهبندی آنها، رویکردهای درمانی متناسب با هر نوع سوختگی را بررسی میکنیم. با استفاده از این اطلاعات علمی و کاربردی، میتوانید روند بهبود زخم را تسریع کرده و از عوارض دائمی پیشگیری کنید.
آنچه میخوانید…
انواع سوختگی بر اساس عامل ایجاد کننده
سوختگیها یکی از پیچیدهترین آسیبهای پوستی هستند که براساس عامل ایجادکننده به پنج گروه اصلی تقسیم میشوند. شناخت دقیق هر نوع سوختگی برای اتخاذ رویکرد درمانی مناسب ضروری است.
ویژه: بهترین لینیک زخم تهران
سوختگیهای حرارتی، شایعترین نوع آسیب پوستی
سوختگیهای حرارتی، که بیشترین موارد مراجعه به مراکز درمانی را تشکیل میدهند، در اثر تماس مستقیم با منابع گرمایی رخ میدهند. عمق و شدت این نوع سوختگی به دو عامل کلیدی وابسته است:
- میزان دمای منبع حرارتی
- مدت زمان تماس با پوست
طیف آسیب در این نوع سوختگی از اریتم ساده (قرمزی سطحی) تا نکروز عمیق بافتی متغیر است.
مرتبط: کلینیک زخم
سوختگیهای شیمیایی،چالشهای خاص در مدیریت درمان
این نوع سوختگی که در اثر تماس با مواد شیمیایی خورنده ایجاد میشود، ویژگیهای منحصر به فردی دارد:
- نفوذ سریع و پیشرونده به لایههای زیرین پوست
- ضرورت اقدام فوری در خنثیسازی ماده شیمیایی
- نیاز به پروتکلهای درمانی ویژه براساس نوع ماده شیمیایی
سوختگیهای الکتریکی: فراتر از آسیبهای ظاهری
سوختگیهای الکتریکی پیچیدهترین نوع سوختگی محسوب میشوند، زیرا:
- آسیبهای داخلی معمولاً شدیدتر از علائم ظاهری است
- احتمال اختلالات قلبی-عروقی و نورولوژیک وجود دارد
- نیاز به مانیتورینگ دقیق و طولانیمدت دارند
سوختگیهای تشعشعی: آسیبهای حاد و مزمن
این دسته از سوختگیها که در اثر تابش اشعههای مختلف ایجاد میشوند، دو جنبه مهم دارند:
- عوارض حاد مانند التهاب و قرمزی پوست
- پیامدهای درازمدت شامل افزایش ریسک بدخیمیهای پوستی
سوختگیهای اصطکاکی: ترکیبی از تروما و سوختگی
این نوع سوختگی که کمتر مورد توجه قرار میگیرد، خصوصیات ویژهای دارد:
- ترکیبی از آسیب حرارتی و مکانیکی
- ریسک بالای عفونت به دلیل آسیب چندلایهای پوست
- نیاز به رویکرد درمانی ترکیبی
اهمیت تشخیص دقیق در مدیریت سوختگی
تشخیص صحیح نوع سوختگی نقش حیاتی در موارد زیر دارد:
- انتخاب پروتکل درمانی مناسب
- پیشبینی و پیشگیری از عوارض احتمالی
- بهینهسازی روند بهبودی
- کاهش احتمال عوارض ماندگار
🔬 درجهبندی تخصصی سوختگیها
🌡️ سوختگی درجه یک (سوختگی اپیدرمال)
سوختگی درجه یک که به آن سوختگی سطحی نیز گفته میشود، تنها لایه خارجی پوست (اپیدرم) را درگیر میکند. مشخصات کلیدی:
- 🔴 اریتم و قرمزی موضعی بدون تاول
- 🤕 درد و حساسیت به لمس
- ⏱️ بهبودی خودبهخودی در 5-7 روز
- 🎯 عدم نیاز به اسکار
🌡️🌡️ سوختگی درجه دو (سوختگی درمال)
این نوع سوختگی به دو زیرگروه تقسیم میشود:
سطحی (با ضخامت جزئی):
- 💧 تاولهای شفاف و پر از مایع
- 💉 درد شدید به دلیل درگیری پایانههای عصبی
- 🔄 ترمیم در 14-21 روز
- ⚕️ احتمال اسکار خفیف
عمقی (با ضخامت کامل):
- 🌊 تاولهای ضخیم و کدر
- 📊 درد متوسط به دلیل آسیب عصبی نسبی
- ⏳ ترمیم در 21-35 روز
- 🎯 نیاز به مداخلات درمانی تخصصی
🌡️🌡️🌡️ سوختگی درجه سه (سوختگی تمام ضخامت)
سوختگی عمیق که تمام لایههای پوست را درگیر میکند:
- ⚫ ظاهر چرمی و خشک با رنگ سفید یا سیاه
- 😶 بیدردی به دلیل تخریب اعصاب
- 🏥 نیاز قطعی به گرافت پوستی
- ⚠️ خطر بالای عفونت و شوک
🌡️🌡️🌡️🌡️ سوختگی درجه چهار (سوختگی عمقی)
شدیدترین نوع سوختگی با درگیری بافتهای زیر پوست:
- 💀 آسیب به عضلات، تاندونها و استخوان
- 🚫 عدم حس درد به دلیل نکروز عصبی
- 🔪 نیاز به مداخله جراحی فوری
- ⚕️ احتمال آمپوتاسیون در موارد شدید
📝 نکات تخصصی در ارزیابی درجه سوختگی:
- معیار سطح درگیری: محاسبه درصد سطح بدن درگیر (TBSA)
- معیار عمق: ارزیابی لایههای درگیر پوست
- معیار عملکردی: بررسی تأثیر بر عملکرد اندام
- معیار سیستمیک: ارزیابی تأثیرات کلی بر بدن
این طبقهبندی دقیق به تیم درمان کمک میکند تا پروتکل درمانی مناسب را انتخاب کرده و پیشآگهی دقیقتری از روند بهبودی داشته باشند.
ویژه : درمان زخم سوختگی
عوامل موثر در شدت سوختگی
ارزیابی دقیق شدت سوختگی نقشی حیاتی در تعیین روش درمانی و پیشآگهی بیمار دارد. چهار عامل اصلی در تعیین شدت سوختگی شامل عمق آسیب (از درگیری سطحی اپیدرم تا آسیب عمیق به بافتهای زیرین)، وسعت سوختگی که با قانون 9% محاسبه میشود (سر و گردن 9%، هر اندام فوقانی 9%، هر اندام تحتانی 18%، تنه قدامی و خلفی هر کدام 18% و ناحیه تناسلی 1%)، محل سوختگی (نواحی حساس مانند صورت، دستها، مفاصل و ناحیه تناسلی نیازمند توجه ویژه هستند) و در نهایت سن و وضعیت سلامت بیمار (کودکان زیر 5 سال و سالمندان بالای 60 سال در معرض خطر بیشتری قرار دارند و بیماریهای زمینهای مانند دیابت میتواند روند بهبود را به تأخیر بیندازد) است. ارزیابی دقیق این عوامل به تیم درمان کمک میکند تا پروتکل درمانی مناسب را انتخاب کرده و از عوارض احتمالی پیشگیری کنند.
🔥 علائم و نشانههای زخم سوختگی در هر درجه 🏥
درجه یک (سطحی) ⭐
- قرمزی خفیف پوست مانند آفتابسوختگی 🔴
- درد و سوزش سطحی و مداوم ⚡
- تورم مختصر و گرمی ناحیه 💫
- بهبودی معمولاً در 3-7 روز 🕒
درجه دو (نیمهعمیق) ⭐⭐
- تاولهای پر از مایع شفاف 💧
- درد شدید و حساسیت بالا 😣
- قرمزی واضح و براق 🎯
- تورم قابل توجه ناحیه 🌡️
درجه سه (عمیق) ⭐⭐⭐
- پوست سفید مومی یا قهوهای-سیاه 🎯
- کاهش یا از بین رفتن حس درد ❄️
- بافت خشک و چرمیشکل 🍂
- نیاز به جراحی ترمیمی ⚕️
درجه چهار (بحرانی) ⚠️
- تخریب کامل پوست و بافتهای زیرین 🆘
- بیحسی کامل ناحیه ⛔
- رنگ سیاه یا سفید استخوانی 🌑
- نیاز به مداخله اورژانسی 🚑
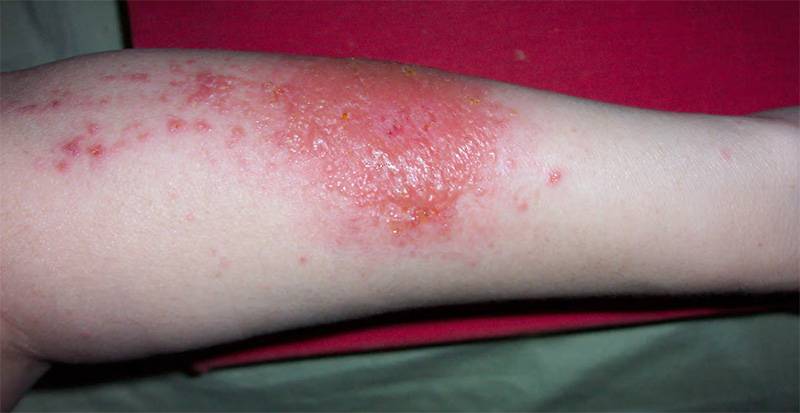
اقدامات اولیه و کمکهای اولیه در سوختگی
اقدامات اولیه و کمکهای اورژانسی در سوختگی نقش حیاتی در پیشگیری از آسیبهای بیشتر و بهبود پیشآگهی دارند. 🚨 اولین گام، خاموش کردن منبع سوختگی و دور کردن مصدوم از محل خطر است. ⚡️ بلافاصله باید ناحیه سوخته را با آب خنک (نه یخ) به مدت 10-20 دقیقه شستشو داد تا از گسترش آسیب بافتی جلوگیری شود. 💧 در مرحله بعد، باید لباسها و زیورآلات از ناحیه آسیبدیده خارج شوند (به جز موارد چسبیده به زخم) و محل سوختگی با پانسمان استریل پوشانده شود. 🏥 اقدامات ممنوعه که میتوانند باعث تشدید آسیب شوند شامل استفاده از یخ مستقیم، ترکاندن تاولها، و کاربرد مواد نامناسب مانند خمیردندان، روغن یا کره است. ⛔️ در سوختگیهای شدید، تأخیر در مراجعه به مراکز درمانی میتواند عواقب جبرانناپذیری داشته باشد. 👨⚕️
روشهای درمان خانگی زخم سوختگی (برای سوختگیهای درجه یک و سطحی)
بیایید روشهای درمان خانگی سوختگیهای سطحی را به شکل ساده و کاربردی بررسی کنیم.
🌿 درمانهای طبیعی و خانگی سوختگی درجه یک
- ژل آلوئهورا 🌱
- ضد التهاب طبیعی
- تسکیندهنده درد فوری
- کمک به ترمیم سریع پوست
- عسل طبیعی 🍯
- خاصیت آنتیباکتریال قوی
- کمک به بازسازی پوست
- محافظت از زخم
- روغن نارگیل 🥥
- مرطوبکننده طبیعی
- تغذیه پوست آسیبدیده
- کاهش احتمال اسکار
- پمادهای موضعی 💊
- پمادهای آنتیبیوتیک
- کرمهای ترمیمکننده مثل بیپانتن
- پماد زینک اکساید
- مراقبتهای روزانه 🏥
- شستشوی آرام با آب ولرم
- پانسمان تمیز و خشک
- حفظ رطوبت مناسب زخم
⚠️ نکات مهم:
- از دستکاری زخم خودداری کنید
- در سوختگیهای شدید حتماً به پزشک مراجعه کنید
- پانسمان را مرتب تعویض کنید
- از خشک شدن زخم جلوگیری کنید
🚫 موارد ممنوع:
- استفاده از مواد محرک
- دستکاری تاولها
- استفاده از مواد نامناسب مثل خمیردندان
چک لیست اورژانسی سوختگی (اقدامات فوری در ۶۰ ثانیه اول)
🔥 مرحله ۱: ارزیابی سریع درجه سوختگی
✅ درجه ۱ (قرمز شدن سطحی):
- پوست قرمز، خشک و درد خفیف
✅ درجه ۲ (تاول و تورم): - قرمزی شدید، تاول آبکی، درد تیرکشنده
✅ درجه ۳ (سفید/سیاه شدن): - پوست چرمی، بیحسی، بافت مرده
🚨 اقدامات اورژانسی براساس درجه
برای تمام درجات:
۱. خنکسازی فوری:
- محل را ۱۵-۲۰ دقیقه زیر آب ولرم (نه یخ!) بگیرید.
- از کمپرس خنک (پارچه تمیز + آب سرد) استفاده کنید.
۲. حذف عوامل آسیبزا:
- اگر لباس به پوست چسبیده، نکَنید! اطرافش را قیچی کنید.
- جواهرات را از ناحیه متورم خارج کنید.
مختص درجه ۱:
- پس از خنکسازی، ژل آلوئهورا یا پماد سیلور سولفادیازین بزنید.
- نباید پانسمان کنید (بگذارید پوست نفس بکشد).
مختص درجه ۲:
- تاولها را نترکانید! خطر عفونت ×۱۰۰!
- پانسمان غیرچسبنده + گاز استریل ببندید.
- استامینوفن برای درد (مگر زخم وسیع باشد).
مختص درجه ۳ (اورژانس مطلق):
روی زخم پارچه تمیز و مرطوب بیندازید.
بلافاصله با ۱۱۵ تماس بگیرید!
ناحیه را بالاتر از سطح قلب نگه دارید.
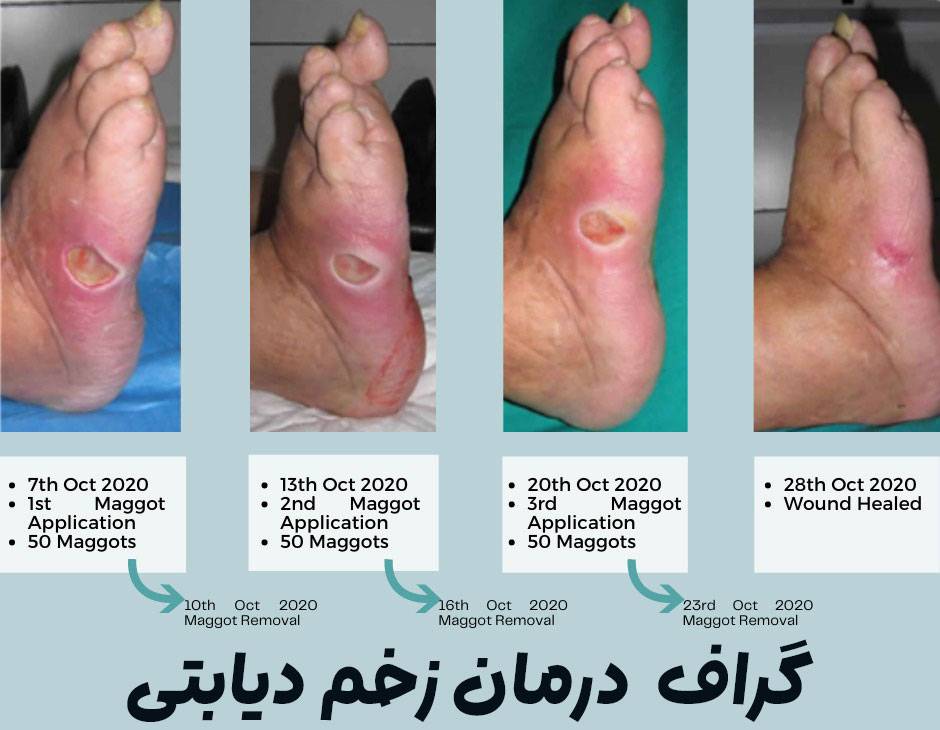
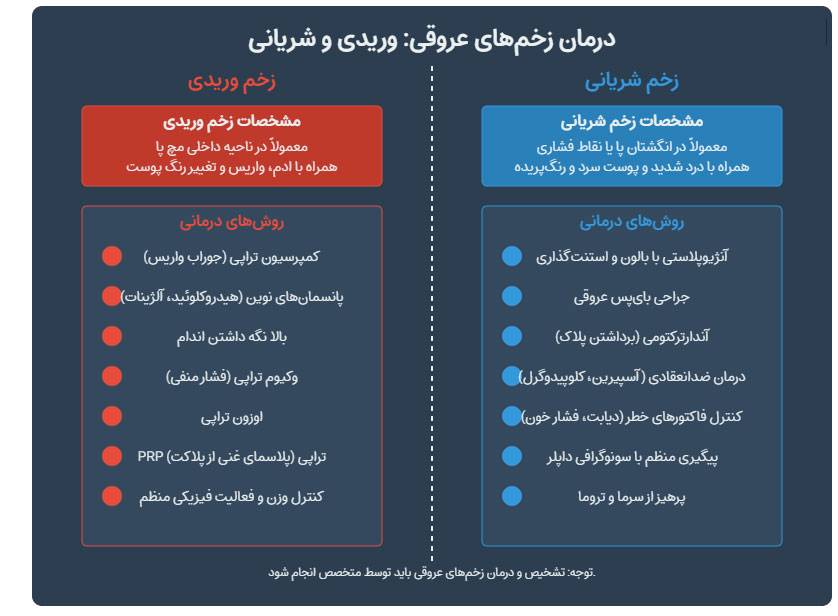
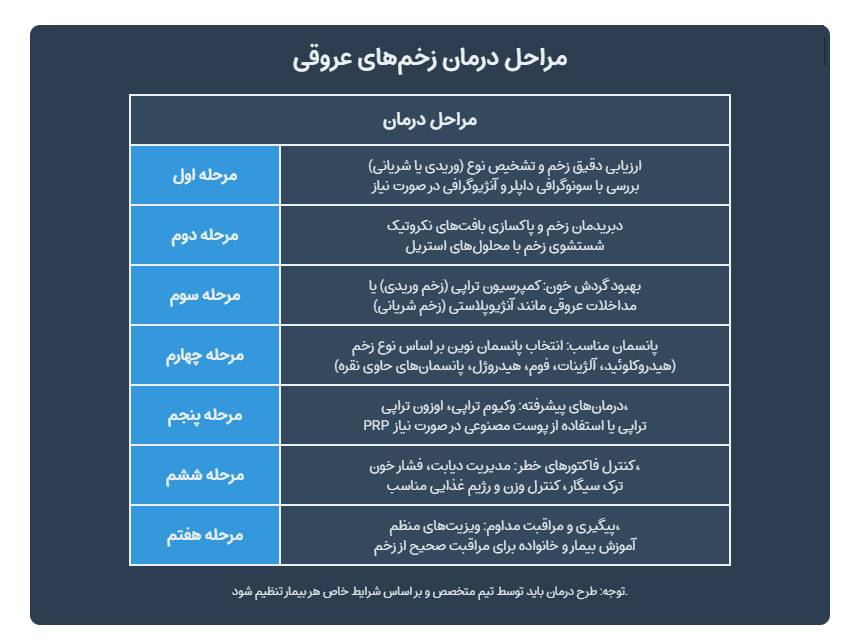
درمانهای تخصصی پزشکی برای زخم سوختگی (برای سوختگیهای درجه دو و سه و چهار)
سوختگیهای عمیق نیازمند مداخلات پزشکی تخصصی هستند. دکتر محمد رضوی، رئیس انجمن جراحان پلاستیک ایران، در گفتگوی اختصاصی تأکید میکند: “سوختگیهای درجه دو عمیق، سه و چهار بدون مداخله تخصصی، عوارض جبرانناپذیری ایجاد میکنند.”
مطابق آخرین پروتکلهای درمانی، دبریدمان جراحی برای حذف بافتهای نکروتیک، پیوند پوست اتولوگ برای سوختگیهای وسیع و استفاده از پانسمانهای نسل جدید حاوی نقره، از ارکان اصلی درمانهای پیشرفته هستند. پروفسور علی اکبر جعفریان، متخصص سوختگی، اظهار میدارد: “تکنیکهای مدرن جراحی میکروواسکولار در سوختگیهای درجه چهار، نتایج چشمگیری در حفظ عملکرد اندام نشان دادهاند.”
مراجعه به پزشک در موارد سوختگی صورت، دستها، مفاصل، ناحیه تناسلی، سوختگیهای با وسعت بیش از 10% سطح بدن، یا بروز علائم عفونت (ترشح، بوی نامطبوع، تب) الزامی است. مراکز تخصصی سوختگی مطهری تهران، امام رضا (ع) مشهد و آیتالله طالقانی اهواز، مجهز به فناوریهای نوین تشخیصی-درمانی هستند.
کارآزماییهای بالینی اخیر نشان دادهاند استفاده از پوستهای مصنوعی و سلولدرمانی، آینده درمان سوختگیهای عمیق را متحول خواهد کرد. بیماران در مراحل بهبودی باید تحت نظر تیم توانبخشی قرار گیرند تا از عوارضی چون کنتراکچر و اسکار هایپرتروفیک پیشگیری شود.
جدول روشهای درمان سوختگی
| درجه سوختگی | روشهای درمانی | توضیحات | زمان بهبودی |
|---|---|---|---|
| درجه یک (سطحی) | • کمپرس آب خنک • ژل آلوئهورا • عسل طبیعی • پماد موضعی | درمان در منزل کافی است. از یخ مستقیم استفاده نشود. | 3-7 روز |
| درجه دو سطحی | • پانسمان استریل • پمادهای آنتیبیوتیک • پانسمانهای هیدروکلوئید • مراقبت از تاولها | نیاز به مراقبت پزشکی دارد. تاولها نباید ترکانده شوند. | 2-3 هفته |
| درجه دو عمقی | • پانسمان تخصصی • آنتیبیوتیک سیستمیک • پانسمانهای نقره • احتمال نیاز به گرافت | بستری در بیمارستان ممکن است لازم باشد. | 3-8 هفته |
| درجه سه و چهار | • جراحی • پیوند پوست • درمانهای بیولوژیک • توانبخشی | نیاز به بستری طولانی مدت و جراحیهای متعدد | ماهها تا سالها |
| درمانهای نوین | • پوست مصنوعی • سلول درمانی • اوزون تراپی • وکیوم تراپی | برای سوختگیهای وسیع و پیچیده | بسته به مورد متغیر است |
| درمان اسکار | • لیزر درمانی • تزریق کورتون • جراحی ترمیمی • لباس فشاری | پس از بهبود اولیه زخم شروع میشود | 6-24 ماه |
🔬 روشهای نوین درمان سوختگی
🩹 پانسمانهای نوین
🔄 پانسمانهای هیدروکلوئید
این پانسمانها با جذب ترشحات زخم و تبدیل آن به ژل، محیط مرطوب ایدهآلی برای ترمیم سلولی فراهم میکنند. لایه نیمهنفوذپذیر آنها اجازه تبادل گاز را میدهد اما از نفوذ باکتریها جلوگیری میکند. مناسب برای سوختگیهای سطحی با ترشح کم تا متوسط هستند.
🧽 پانسمانهای فوم
با ساختار متخلخل و قابلیت جذب بالا، این پانسمانها برای سوختگیهای با ترشح زیاد مناسب هستند. آنها نه تنها رطوبت زخم را کنترل میکنند، بلکه به دلیل انعطافپذیری بالا، برای نواحی با حرکت زیاد مثل مفاصل نیز ایدهآل هستند.
🌊 پانسمانهای آلژینات
مشتق از جلبکهای دریایی، این پانسمانها با جذب ترشحات به ژل نرمی تبدیل میشوند که علاوه بر ایجاد محیط مرطوب، از چسبیدن پانسمان به زخم جلوگیری میکند. ظرفیت جذب این پانسمانها تا 20 برابر وزن خودشان است.
⚡ پانسمانهای نقره
با خاصیت آنتیباکتریال قوی، یونهای نقره از رشد باکتریها جلوگیری کرده و به طور موثر عفونت را کنترل میکنند. این پانسمانها طیف گستردهای از باکتریها، قارچها و حتی برخی ویروسها را از بین میبرند.
🧬 ترمیم بیولوژیک پوست
🤖 پوست مصنوعی
این جایگزینهای پیشرفته با ساختار دولایه (درم و اپیدرم مصنوعی)، اسکلتی را برای مهاجرت و رشد سلولهای بیمار فراهم میکنند. تکنولوژی نانوفیبر در نسل جدید این محصولات، ساختاری بسیار شبیه به ماتریکس خارج سلولی طبیعی ایجاد میکند.
👥 پوست انسانی (آلوگرافت و اتوگرافت)
آلوگرافتها از پوست اهداکنندگان تهیه شده و پوشش موقتی برای زخم فراهم میکنند، در حالی که اتوگرافتها از پوست سالم خود بیمار برداشته شده و پیوند دائمی محسوب میشوند. تکنیکهای میش گرافت امکان پوشش سطح وسیعتری را با پوست کمتر فراهم میکند.
💨 اوزون تراپی
اکسیژن سهاتمی (O₃) با افزایش متابولیسم سلولی و خواص ضدمیکروبی، فرآیند ترمیم را تسریع میکند. مطالعات منتشر شده در مرکز تخصصی زخم مزمن نشان داده است که اوزون تراپی میتواند میزان عفونت را تا 67% کاهش دهد و سرعت بهبودی را تا 40% افزایش دهد.
🔄 وکیوم تراپی (NPWT)
این روش با ایجاد فشار منفی موضعی، جریان خون را افزایش داده، ترشحات را تخلیه کرده و تشکیل بافت گرانوله را تحریک میکند. دستگاههای پرتابل امروزی امکان درمان در منزل را فراهم کردهاند که هم هزینهها را کاهش میدهد و هم کیفیت زندگی بیمار را بهبود میبخشد.
🔆 لیزر درمانی
لیزرهای فرکشنال و پالسی با نفوذ به عمق مشخصی از پوست، بدون آسیب به بافتهای اطراف، تولید کلاژن را تحریک میکنند. این روش به طور موثر ضخامت اسکار را کاهش داده و انعطافپذیری پوست را بهبود میبخشد. برنامههای درمانی معمولاً شامل 3-6 جلسه با فاصله 4-6 هفته است.
🔬 سلول درمانی
استفاده از سلولهای بنیادی مزانشیمی، فاکتورهای رشد و پلاسمای غنی از پلاکت (PRP)، انقلابی در درمان سوختگیهای عمیق ایجاد کرده است. این روشها با تسریع آنژیوژنز (رگزایی) و تحریک تکثیر سلولی، ترمیم و بازسازی بافت را به شکل چشمگیری بهبود میبخشند.
💊 داروهای موضعی و سیستمیک
🔍 آنتی بیوتیکها
پمادهای موضعی حاوی موپیروسین یا سیلور سولفادیازین برای پیشگیری از عفونتهای سطحی، و آنتیبیوتیکهای سیستمیک مانند سفازولین یا سیپروفلوکساسین برای عفونتهای عمیقتر تجویز میشوند. استفاده از تست کشت میکروبی، درمان هدفمند را امکانپذیر میسازد.
💯 داروهای ضد درد
از استامینوفن و NSAIDها برای دردهای خفیف تا متوسط، و از اپیوئیدها برای دردهای شدید استفاده میشود. تکنیکهای جدید مانند پمپهای درد کنترلشده توسط بیمار (PCA)، امکان مدیریت بهتر درد را فراهم میکنند.
🚫 داروهای ضد خارش
آنتیهیستامینها مانند هیدروکسیزین و سرتیریزین خارش را کاهش میدهند. برای موارد مقاوم، گاباپنتین نیز میتواند موثر باشد. استفاده از کرمهای حاوی منتول نیز تسکین موقت ایجاد میکند.
🔄 کرمهای ترمیم کننده و اسکار
محصولات حاوی سیلیکون، ویتامین E، و عصاره پیاز در کاهش هایپرتروفی اسکار موثرند. کرمهای سیلیکون با ایجاد لایه اکلوزیو، رطوبت را حفظ کرده و تولید کلاژن اضافی را مهار میکنند.
عوارض زخم سوختگی و راهکارهای پیشگیری و درمان 🏥
🦠 عفونت زخم سوختگی
علائم هشداردهنده عفونت
- 🔴 قرمزی غیرطبیعی اطراف زخم و گسترش آن
- 🌡️ تب بالای 38 درجه و لرز
- 💧 ترشحات زرد یا سبزرنگ با بوی نامطبوع
- ⚡ درد شدید و ضرباندار
- 🎈 تورم و گرمی غیرعادی ناحیه
پیشگیری از عفونت
- 🧼 شستشوی مرتب دستها قبل از تماس با زخم
- 🩹 تعویض به موقع پانسمان با تکنیک استریل
- 💊 استفاده پیشگیرانه از پمادهای آنتیبیوتیک موضعی
- 🚿 رعایت بهداشت محیط و پوست اطراف زخم
درمان عفونت
- 💉 آنتیبیوتیکهای وسیعالطیف تزریقی در عفونتهای شدید
- ✂️ دبریدمان جراحی بافتهای عفونی و نکروتیک
- 🔬 کشت میکروبی برای درمان هدفمند
- 🩺 پیگیری منظم توسط تیم پزشکی
🔄 اسکار سوختگی
انواع اسکار
- 📈 هیپرتروفیک: برجسته و قرمز، محدود به محل زخم
- 🌋 کلوئید: رشد تهاجمی فراتر از محل اولیه زخم
پیشگیری از اسکار
- 🧴 استفاده منظم از کرمهای سیلیکوندار
- ☀️ محافظت از نور آفتاب
- 💆 ماساژ منظم و اصولی
- 👕 استفاده از لباسهای فشاری مخصوص
درمان اسکار
- 🔆 لیزر فرکشنال برای بهبود بافت
- 💉 تزریق کورتون داخل ضایعه
- 🔪 جراحیهای ترمیمی در موارد شدید
🏃♂️ مشکلات حرکتی و انقباضات
راهکارهای درمانی
- 🤸♂️ تمرینات فیزیوتراپی منظم و اصولی
- 🦾 استفاده از اسپلینتهای مخصوص در ساعات خواب
- ⚕️ حرکتدرمانی زیر نظر متخصص
- 🔄 جراحی آزادسازی بافت در انقباضات شدید
🧠 مشکلات روانی و اجتماعی
حمایتهای روانی
- 👥 مشاوره فردی و گروهی
- 👨👩👧👦 تشکیل گروههای حمایتی خانوادگی
- 🎯 آموزش مهارتهای مقابله با استرس
- 🤝 ارتباط با بهبودیافتگان موفق
بازتوانی اجتماعی
- 💼 حمایت شغلی و حرفهای
- 🎨 فعالیتهای هنری و خلاقانه
- 🤝 شبکههای حمایت اجتماعی
- 📱 پلتفرمهای آنلاین ارتباطی بیماران
عوارض سوختگی نیازمند رویکرد جامع و چندتخصصی است که شامل درمانهای پزشکی، حمایتهای روانی و توانبخشی میشود. موفقیت در درمان به همکاری تیم درمان، بیمار و خانواده بستگی دارد.
پیشگیری از سوختگی 🛡️
پیشگیری از سوختگی با رعایت اصول ایمنی ساده اما حیاتی امکانپذیر است. در آشپزخانه، استفاده از دستگیره مناسب برای ظروف داغ، نگهداری مایعات داغ دور از لبه اجاق، و نصب حسگر دود ضروری است. در حمام، تنظیم دمای آبگرمکن زیر 50 درجه و استفاده از شیرهای ترموستاتیک از سوختگیهای شدید جلوگیری میکند.
برای ایمنی الکتریکی، بازرسی منظم سیمکشی، استفاده از محافظ برق، و عدم استفاده از وسایل معیوب توصیه میشود. در محیط کار، پوشیدن لباس و تجهیزات محافظ مناسب، رعایت فاصله ایمن از منابع حرارتی، و آموزش مداوم کارکنان اهمیت دارد.
برنامههای آموزشی در مدارس و محیطهای کاری، همراه با اطلاعرسانی گسترده از طریق رسانهها، نقش مهمی در کاهش حوادث سوختگی دارند. توجه ویژه به ایمنی کودکان و سالمندان، بهعنوان گروههای آسیبپذیر، باید در اولویت قرار گیرد.
فهرست بیمارستانهای تخصصی سوختگی تهرا ن و ایران
| نام بیمارستان | شهر | آدرس |
|---|---|---|
| مرکز فوق تخصص جراحی پلاستیک پانزده خرداد | تهران | خیابان کریمخان زند، ابتدای خیابان آبان جنوبی (شهید دکتر عضدی) |
| بیمارستان شهید مطهری | تهران | خیابان ولیعصر، بالاتر از خیابان میرداماد، خیابان شهید رشید یاسمی |
| کلینیک زخم دینای زخم تهران | تهران | اتوبان کردستان شمال، بعد از اتوبان همت، میدان عطار ، خیابان خدامی ،پلاک ۵۳ |
| بیمارستان سوانح سوختگی و ترمیمی امیر المومنین(ع) | شیراز | شهر صدرا |
| بیمارستان سوانح و سوختگی | گناوه | جاده گناوه – برازجان، ۵ کیلومتری پلیس راه |
| بیمارستان سوختگی امام موسی کاظم (ع) | اصفهان | خیابان کاوه، نرسیده به پل چمران |
| بیمارستان فوق تخصصی سوختگی ولایت | رشت | خیابان نامجو، روبروی سازمان دام پزشکی استان گیلان |
| بیمارستان آیت اله طالقانی | اهواز | امانیه، خیابان مستعان |
| بیمارستان روانپزشکی و سوختگی زارع | ساری | کیلومتر ۳ جاده ساری نکا |
سوالات رایج
چه زمانی باید برای سوختگی به پزشک مراجعه کنم؟
در موارد زیر مراجعه فوری به پزشک ضروری است:
سوختگیهای عمیق یا وسیع
سوختگی در صورت، دستها، پاها یا نواحی تناسلی
سوختگیهای الکتریکی یا شیمیایی
وجود تاولهای بزرگ
علائم عفونت مانند تب یا چرک
آیا باید روی سوختگی یخ بگذارم؟
خیر! استفاده مستقیم از یخ میتواند به بافتها آسیب برساند. به جای آن، از آب خنک (نه سرد) به مدت 10-20 دقیقه استفاده کنید.
کدام درمانهای خانگی برای سوختگی درجه یک مؤثر هستند؟
درمانهای مؤثر خانگی شامل:
ژل آلوئهورای طبیعی
عسل طبیعی
پماد سوختگی تجویز شده
مرطوب نگه داشتن زخم اما برای سوختگیهای شدیدتر حتماً به پزشک مراجعه کنید.
چگونه میتوانم از عفونت زخم سوختگی پیشگیری کنم؟
دستهای خود را قبل از مراقبت از زخم بشویید
از پانسمان استریل استفاده کنید
پانسمان را طبق دستور پزشک تعویض کنید
از دستکاری زخم خودداری کنید
چرا زخم سوختگیام خارش دارد؟
خارش نشانه طبیعی ترمیم است. برای کاهش آن:
از خاراندن خودداری کنید
از کرمهای مرطوبکننده استفاده کنید
در صورت شدید بودن، با پزشک مشورت کنید
چگونه میتوانم از تشکیل اسکار جلوگیری کنم؟
از قرار گرفتن در معرض نور مستقیم خورشید خودداری کنید
از کرمهای سیلیکوندار استفاده کنید
ماساژ آرام زخم پس از بهبودی اولیه
استفاده از لباسهای محافظ فشاری
در صورت سوختگی شیمیایی چه باید کرد؟
فوراً محل را با آب فراوان بشویید (حداقل 20 دقیقه)
لباسهای آلوده را خارج کنید
از خنثیکنندههای شیمیایی استفاده نکنید
سریعاً به اورژانس مراجعه کنید
چه زمانی نیاز به پیوند پوست است؟
در سوختگیهای عمیق (درجه 3 و 4) که:
بهبودی خودبخودی ندارند
خطر اختلال عملکرد وجود دارد
احتمال اسکار شدید هست
هزینه درمان سوختگی تحت پوشش بیمه است؟
اکثر بیمههای پایه و تکمیلی، درمانهای ضروری سوختگی را پوشش میدهند. برای اطلاع از جزئیات با بیمه خود تماس بگیرید.
چه زمانی میتوانم فعالیتهای عادی را از سر بگیرم؟
بسته به شدت و محل سوختگی متفاوت است. معمولاً:
سوختگی درجه 1: 3-7 روز
سوختگی درجه 2: 2-4 هفته
سوختگی درجه 3: نیازمند مشورت با پزشک
🆘 چه زمانی باید به اورژانس مراجعه کنیم؟
سوختگی بزرگتر از کف دست بیمار
سوختگی در صورت، دستها، مفاصل یا اندام تناسلی
همراه با تنگی نفس (ممکن است سوختگی مجاری هوایی باشد)
مصدوم باردار، کودک یا سالمند باشد
سوختگی ناشی از برق، موادشیمیایی یا انفجار
☠️ ۷ کار ممنوعه که جان بیمار را تهدید میکند!
۱. استفاده از خمیردندان، سیبزمینی یا یخ روی زخم (عامل عفونت).
۲. مالیدن کره، روغن یا سفیده تخممرغ (حفظ گرما = تشدید سوختگی).
۳. پانسمان با پنبه (الیاف به زخم میچسبند).
۴. ترکاندن تاولها با سوزن (حتی ضدعفونیشده).
۵. استفاده از بتادین روی زخم باز (بافت را نابود میکند).
۶. نوشاندن آب/خوراکی به مصدوم بیهوش.
۷. حرکت دادن بیمار با سوختگی گردن/ستون فقرات.
منبع :راهنمای درمان سوختگی: Mayo Clinic Burns Guide